脓毒症中微循环功能的改变 2
advertisement

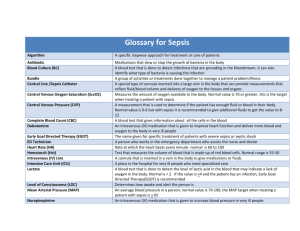
小儿危重病人MMDS的识别 与防治 曾其毅 南方医科大学珠江医院 脓毒症概述 1 脓毒症微循环功能的改变 2 3 4 5 脓毒症线粒体功能障碍 MMDS的治疗 展望 一、概述 脓毒症(Sepsis)定义 急诊,ICU常见的危急重症 ICU死亡的主要原因 发病率和死亡率很高: 每年死于脓毒症约有1800万 脓毒症的研究成为当今危重病,急救医学界的前沿 领域之一。 一、概述: The relationship between inflammation and systemic organ injury during sepsis. In most cases, focal infections are eradicated by anintense, localized inflammatory response. Collateral damage’ to regional tissues does occur and is repaired after the infection and associated inflammation subside. By contrast, severe sepsis is characterized by dissemination of inflammatory mediators (e.g. circulating cytokines) resulting in widespread activation of the immune system distal to the original site of infection, the clinical manifestations of which are commonly referred to as the systemic inflammatory response syndrome (SIRS). SIRS is often complicated by systemic hypotension and tissue hypoperfusion (shock), and direct (e.g. TNFa-mediated) cell injury, which ultimately leads to multiple organ dysfunction syndrome (MODS), and in many cases death. 一、概述MMDS的提出: 早在1996年就有学者认识到: 微循环障碍是脓毒症的显著特征,且伴有局部 组织氧利用障碍和血流灌注受损。 后来人们利用新的医学成像技术和临床试验表明: 脓毒症中所产生的致病因子对微循环大部分细胞组 分都有影响,证实了微循环在脓毒症和循环休克中 所起的关键作用。 Sepsis is a disorder of the microcirculation. 一、概述 MMDS的概念 微循环和线粒体窘迫综合征(microcirculatory and mitochondrial distress syndrome ,MMDS):指当 局部组织缺血缺氧不能及时纠正时,使得组织细胞氧 供不足,线粒体无法进行内呼吸,组织氧化障碍进一 步加重微循环功能障碍,从而导致器官功能衰竭。 这一概念,使人们对脓毒症发病机制的认识进入了一 个新的阶段 二、脓毒症中微循环功能的改变 脓毒症时微循环功能障碍 人体供氧过程 肺-肺循环 体循环 毛细血管--组织细胞 气体交换 氧输送 气体交换 DO2 VO2,AO2 DO2 外呼吸 ARDS 内呼吸 SHOCK MMDS 二、脓毒症中微循环功能的改变 微循环功能障碍表现: ①微动脉的低反应性(包括血管舒缩物质及血管内皮介导 的舒缩反应); ②微血管内皮屏障损害引起的毛细血管通透性增加; ③内皮细胞粘附效应的增强; ④出凝血调节机制的紊乱; ⑤有效毛细血管血流减少,灌注不良毛细血管比例的增加。 微循环功能已作为判断脓毒症预后的关键指标。 二、脓毒症中微循环功能的改变 1、内皮细胞的作用 内皮细胞感受物理或化学信号,分泌相关因子调节血管 舒缩、出凝血功能、细胞粘附、及血管壁的炎症反应等。 脓毒症对内皮细胞影响有如下几方面: 促进微循环血栓的形成; 产生血管活性因子调节血管张力; 产生促凝活性的微粒,促进凝血发生; 炎症级联反应诱导内皮细胞凋亡。 血管通透性增加和内皮屏障功能的丧失; Sepsis is a disorder of the microcirculation Much of the pathophysiology of sepsis can be explained within the microcirculatory unit— the terminal arteriole, the capillary bed, and the postcapillary venule. The arteriole is where the characteristic vasodilation and vasopressor hyporesponsiveness of sepsis occurs. The capillarybed is where the effects of endothelial cell activation/dysfunction are most pronounced and microvascular thromboses are formed. The postcapillary venule is where leukocyte trafficking is most disordered—leukocytes adhere to the vessel wall, aggregate, and further impair flow through the microcirculation. (From Trzeciak S, Cinel I, Phillip Dellinger R, et al. Resuscitating the microcirculation in sepsis: the central role of nitric oxide, emerging concepts for novel therapies, and challenges for clinical trials. Acad Emerg Med 2008;15:399–413; with permission.) 二、脓毒症中微循环功能的改变 2、微循环功能的监测和评估 正交极化光谱分析( OPS ) (Orthogonal polarization spectral imaging,OPS) 暗视野测流分析 (Side-stream dark-field imaging,SDF) 甲襞、舌下和肠系膜部位:直接观察机体微循环的改变。 但因图片数据分析较复杂、缺乏统一的评价标准、难以完 全模拟脓毒症发展进程等使得临床应用受限。 正常毛细血管床 毛细血管缺血--MWU Examples of high and low capillary density. The capillary density was calculated similar to the technique of De Backer et al.1 A grid of equidistant vertical and horizontal lines was superimposed on the image. The vessel density was calculated as the number of small vessels (20 m) intersecting the lines of the grid divided by the total length of the lines yielding the number of small vessels per millimeter. The image in A represents a high capillary density, and the image in B represents a low capillary density. Real-time video sequences of orthogonal polarization spectral imaging in severe sepsis and septic shock are available from the authors through a file download. 人体供氧过程 肺-肺循环 体循环 气体交换 氧输送 气体交换 DO2 DO2 VO2,AO2 内呼吸 外呼吸 ARDS 毛细血管--组织细胞 SHOCK MMDS 决定sepsis发展的因素——时间 Diamond minute!!! 病情发展的时间 采取治疗的时间 Golden hour 治疗开始的时间 First six hour 治疗措施的及时 Silver day MMDS的临床表现 MMDS包含了一系列微循环和线粒体功能障 碍的症状和体征,并且 在全身体循环(大血管)复苏后还会 自身放大!!! 选择治疗方案时恢复微循环灌注和功能至关重 要 二、脓毒症中微循环功能的改变 2、微循环功能的监测和评估 目前临床常用指标: 1.血乳酸; 2.混合静脉血氧饱和度; 3.氧的摄取和消耗。 寻找更有效的微循环监测方法也是提高脓毒 症诊治效果的当务之急!!! 二、脓毒症中微循环功能的改变 3、微循环的治疗措施 a、调节内皮细胞功能 ①抑制内皮细胞的黏附效应。 ②降低内皮细胞通透性。 ③拮抗内皮细胞凋亡。 ④拮抗内皮细胞信号转导。 ⑤内皮细胞转录因子的靶向治疗等。 二、脓毒症中微循环功能的改变 3、微循环的治疗措施 b、扩张血管提高氧供 血管扩张药物: 前列环素 可提高机体氧供和改善微循环 多巴酚丁胺 重组人活化蛋白C(rhAPC) 三、脓毒症中线粒体功能的改变 1、线粒体功能障碍机制: 1)线粒体呼吸链改变致肝细胞氧化损伤 2)炎症介质改变线粒体通透性,增加肝细胞凋亡。 3)细胞钙超载 4)线粒体DNA损伤(与脓毒症严重程度正相关) 三、脓毒症中线粒体功能的改变 2、脓毒症的抗氧化治疗 氧自由基和其他ROS是细胞信号转导和基因活化的信使。 抗氧化剂治疗可改变信号传导和基因活化,保护线粒体 对抗氧化损伤, 1、 一氧化碳(Carbon monoxide,CO) 2、α-硫辛酸(a-lipoic acid,LA) 3、 MitoQ 四、MMDS的治疗 1、液体复苏 根本目标:是纠正低血容量,增加有效循环血量,以保 证有效的心输出量和器官的血流灌注。 早期目标指导性治疗(EGDT) 指一旦临床诊断严重脓毒症合并组织灌注不足,应尽快 进行积极的液体复苏。 四、MMDS的治疗 早期目标指导性治疗(EGDT) 在出现血流动力学不稳定状态的最初6小时内达到以下目标: - 中心静脉压(CVP)8~12 mmHg; - 90 mmHg>平均动脉压(MAP)≥65 mmHg; - 尿量>0.5 ml/(kg•h); - 中心静脉(上腔静脉)氧饱和度(SCVO2)≥70%。 许多临床研究支持EGDT的作用, 于2008年将其纳入拯救脓毒症宣言中。 四、MMDS的治疗 2011年的两个实验对EGDT的地位提出了挑战。 Boyd的实验结果显示: CVP<8 mmHg组28天生存率最高。 Maitland的实验结果显示: 盐水常规治疗组死亡率最低。 四、MMDS的治疗 有Meta分析的结果表明: 白蛋白液体对脓毒症患者的复苏效果 与其他液体相比并不能降低病死率。 关于EGDT及复苏液体有多项研究正在进行中, 期待有更多明确的答案。 四、MMDS的治疗 2、血管活性药物 原则:当液体复苏基础上仍不能恢复血压和器官灌注时, 可使用血管活性药物以维持最低限度的灌注压和维持足够 的血流。 方案:难治性休克多巴胺(首选) 多巴胺抵抗 :去甲肾上腺素(暖休克)或肾上腺素(冷休克) 去甲肾上腺素抵抗者 ;血管紧张素或精氨酸血管升压素。 四、MMDS的治疗 3、重组活化蛋白C(rhAPC) 生理作用:内生的APC具有抗血栓、抗炎和调理内皮细胞 功能等作用,在调节脓毒症时的凝血反应和炎症反应平 衡中发挥重要作用。 已有大量临床试验,使用rhAPC诱导治疗脓毒症,证实rh APC显著的抗炎和抗凋亡作用,能有效改善微循环,提高 伴有感染性休克或器官功能障碍ICU患者的生存率。 五、展望 微循环和线粒体功能障碍与脓毒症多器官功能衰竭间存 在因果关系。 及时的液体复苏及有针对性的治疗可以限制炎症反应, 改善器官功能障碍,提高患者生存率。 未来的研究重点:阐明不同治疗方案与微循环和线粒 体功能之间的相互作用,并进行大量临床试验以明确治 疗方案及其疗效。 谢 谢!