ระบบทางเดินปัสสาวะ
นพ.อเนก หล้าเพชร
รพ.เซกา จังหวัดบึงกาฬ
เนื้ อหา
ระบบทางเดินปัสสาวะและการทางาน
อาการวิทยาจากความผิดปกติในระบบทางเดินปัสสาวะ
ความผิดปกติในระบบทางเดินปัสสาวะ ทางอายุรกรรม
ภาวะไตเสื่อม ไตวายระยะสุดท้าย
การบาบัดทดแทนไต และเกณฑ์การดูแลรักษา
การรักษาไตวายด้วยการฟอกเลือดด้วยเครื่องไตเทียม
หลักการ ภาวะแทรกซ้อน
การล้างไตทางช่องท้อง หลักการ ภาวะแทรกซ้อน
การปลูกถ่ายไต หลักการและภาวะแทรกซ้อน
ประกอบด้วยไต, ท่อไต, กระเพาะ
ปัสสาวะ และท่ อปัสสาวะ
ปัสสาวะ จากไตจะไหลผ่านท่อไตเข้ า
สู่ กระเพาะปัสสาวะ
หน่ วยไต nephron
หน้ าที่ของไตและระบบทางเดินปัสสาวะ
ควบคุมสมดุล น้าและเกลือ
ขับถ่ายของเสียจากการทางานของร่างกาย จาก
อาหารที่กิน
สร้างสารเคมี ฮอร์โมนควบคุมความดันโลหิต
สร้างสารเคมี ฮอร์โมนควบคุมการการสร้างเม็ด
เลือดแดง
สร้างสารเคมีฮอร์โมน ควบคุมการสร้างกระดูก และ
ความแข็งแรงของกระดูก
Edema
สมดุลเกลือแร่
สาเหตุที่ทาให้เกิดภาวะไตเสื่อมหรือไตเจ็บป่ วย
พิการแต่กาเนิดเช่นไตเป็ นถุงน้า ไตอยู่ในตาแหน่ งที่
ผิดปกติ
หลอดเลือดไปเลี้ยงไตเสื่อม ตีบตัน จากการเจ็บป่ วย
ด้วยโรคเบาหวาน ความดันโลหิตสูง อ้วน ไขมันใน
เลือดสูง
จากสารเคมี หรือสารพิษที่ทาลายไต ยาแก้ปวด
สมุนไพร อาหาร
นิ่วไตเรือ
้ รัง สารก่อนิ่วไต ระบบทางเดินปัสสาวะ
อุดตัน
อาการที่แสดงว่าเราอาจจะมีภาวะ
ไตเสื่อม หรือไตวาย
ปัสสาวะออกน้ อยลงกว่า 1 ลิตรต่อวัน
ปัสสาวะออกมากกว่า 3 ลิตรต่อวัน ปัสสาวะบ่อย
ปัสสาวะเป็ นฟอง
ปัสสาวะมีเลือดปน หรือมีตะกอนขุ่นหลังปัสสาวะใหม่ๆ
บวม
ปวดหลัง ร่วมกับมีไข้
โรคประจาตัวมานาน ควบคุมไม่ได้เช่นเบาหวาน ความดัน
โลหิตสูง
Renovascular Hypertension
(RVHT)
Etiology
Common: Renal artery atherosclerosis
Less common: Fibromuscular disease
Diagnosis มีอาการของ severe HT
Duplex ultrasonography
MRA
Renal artery angiogram with specialized testing
Treatment
Medications
Renal vein angioplasty / stenting
Controversial – best option
Proteinuria
Normal protein excretion less than 100
mg/day
Spot urine protein / creatinine ratio in
mg/dl compares well with 24-hr urine
collection
0.1 = 100 mg/day
1 = 1000 mg/day
3 = 3000 mg/day
Proteinuria (Cont’d)
Normal amounts of protein may cause a
positive reaction in concentrated urine
False positive reactions
Alkaline Urine
Antiseptics
False negative reaction
Myeloma (since immunoglobuins or light
chains may not be detected)
Proteinuria Etiology
Overflow – myeloma
Glomerular – glomerulonephritis
Decreased reabsorption – tubulointerstitial
disease
Altered renal hemodynamics – fever,
exercise, standing upright, seizures
Treatment – depends on etiology
Hematuria
> 3-5 RBC/hpf
Dipstick positivity without microscopic
presence of RBC may be secondary to:
Myoglobin (Rhabdomyolysis)
Free hemoglobin (hemolysis)
Ascorbic acid
Antiseptics (Betadine)
Lysis of RBC secondary to dilute urine
(< 1.006)
Etiology of Hematuria
Menstruation
Urologic neoplasms
Renal cystic disease
Coagulopathies
Sickle cell disease
Nephrolithiasis
Need to r/o cancer in those > 40 yrs by
imaging test (US or IVP and
cystography)
Hematuria/Special Diagnosis
Benign Familial Hematuria
Onset during childhood
Unexplained microscopic / gross hematuria
Family history of hematuria
Loin Pain Hematuria Syndrome
Severe flank pain, progressive
Patients in their 30’s
Treatment – opioids, nephrectomy
Leukocyturia
> 3-5 WBC/hpf
If clean void, same in men and women
Dipstick sensitivity - > 90%
Etiology
False positive (contaminants)
UTI
Tubulointerstitial disease
Nephrolithiasis (irritation)
Polyuria
Renal Biopsy
Used to diagnose glomerular diseases or
unusual causes of acute kidney failure
Complication
1/10 – gross hematuria
1/100 – blood transfusion
1/1000 – nephrectomy
Usually not indicated when urinary
protein < 1gm/day, normal GFR, no
systemic disease
Nephrotic Syndrome
Diagnosis
Urinary albumin > 3-3.5 gm/24 hrs
Hypoalbuminemia
Edema
Hyperlipidemia
Nephrotic Syndrome Etiology
Primary
Membranous (most common)
Minimal change
Focal segmental glomerulonephritis (most
common in blacks)
Secondary
DM
SLE
Hepatitis B, C
HIV
NSAID drugs
Multiple others
Nephrotic Syndrome
Treatment
Treatment of primary cause
ACE Inhibitors
proteinuria
serum albumin
lipids
Low Salt Diet / Diuretics - edema
STATINS / Diet - lipids
Acute Glomerulonephritis
Usually decreased GFR, oliguria, HTN and
urine sediment with erythrocytes and casts
Proteinuria usually NOT nephrotic range
Acute Glomerulonephritis
IgA Nephropathy
Most common form worldwide
Presentation
Asymptomatic hematuria
Episodic gross hematuria following URI
Course – variable
Treatment – supportive
Acute Glomerulonephritis
Henoch-Schönlein Purpura
Presentation: arthralgias, purpura,
abdominal pain
No proven therapy
Acute Glomerulonephritis
Poststreptococcal Glomerulonephritis (PSGN)
Latency period of 10-14 days after
infection with nephritogenic Group A Bhemolytic streptococca
Lab ASO, anti-DNAse, decreased CH50
and C3
Course – usually self-limited
Acute Glomerulonephritis
Diseases Associated with
Reduced Serum Complement Level
Postinfectious
SLE
Cryoglobulinemia
Idiopathic membranoproliferative GN
Acute Glomerulonephritis
Diseases Associated with
Normal Serum Complement
Minimal change
Focal segmental glomerulonephritis
Membranous
IgA
Henoch-Schönlein Purpura
Anti-glomerular basement membrane
Pauci-immune
Acute Glomerulonephritis
Rapidly Progressive Glomerulonephritis (RPGN)
Anti-GBM antibody disease when
associated with pulmonary hemorrhage –
Goodpasture’s Syndrome
Treatment: immunosuppressives and
plasmaphersis
Acute Glomerulonephritis
Rapidly Progressive Glomerulonephritis (RPGN)
(Cont’d)
Pauci-immune
P-ANCA – polyarteritis
C-ANCA – Wegener’s granulomatosis
Sinus and lower respiratory Sx
Treatment: Cyclophosamide/steroids
Tubulointerstitial Nephritis
Affects tubules and space between the
tubules
Diagnosis is usually made on clinical
grounds and history
Etiology
Allergic interstitial nephritis – reversible form
Analgesic nephropathy – 1%-10% of
patients with ESRD - acetaminophen,
NSAID
Labs – metabolic acidosis
Urine – bland urinary sediment
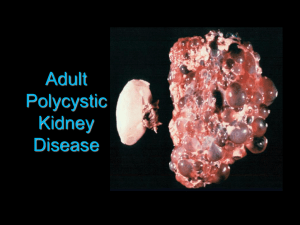
Polycystic Kidney Disorder
(PKD)
Autosomal Recessive (ARPKD)
Usually lethal in neonatal period
Autosomal Dominant (ADPKD)
Common cause of kidney failure
Frequency 1/000, all races
Symptoms (flank pain, hematuria, renal
stones, HTN, UTI)
50% develop renal failure < 70 yr
Associated with cerebral aneurysm
Age < 30: two renal cysts
Age > 30: at least two cysts in each kidney
Medullary Sponge Kidney
Doesn’t cause renal failure
Associated with hematuria, hypercalciuria,
nephrocalcinosis
Diagnosis by IVP showing small cystic
outpouchings of renal papillary duct
Treatment - supportive
Acute Renal Failure (ARF) /
Acute Kidney Failure (AKF)
Sudden diminution of GFR
2-5% of hospital admissions
30% of ICU patients
3 main etiologies
Prerenal
Renal – intrinsic
Postrenal – obstructive
Prerenal
Most common cause – ECF volume
depletion
intake, diarrhea, vomiting, hemorrhage,
sepsis, third spacing, medications, NSAID,
ACE, CHF, ascites
Prerenal (Cont’d)
FENa =
Urine Na/Plasma Na
Urine Creat/Plasma Creat
x 100%
Useful marker for prerenal azotemia
Usually < 1%
Diuretics/osmotic diuresis – interfere with test
Prerenal (Cont’d)
Patients with volume overload (CHF,
ascites) have the same presentation
(FENa, UA results) as those with prerenal
azotemia
ACE Inhibitors decrease resistance of
glomerular efferent arterioles. This is
associated with renal insufficiency in those
with renal vascular disease, solitary
kidneys or bilateral renal artery stenosis.
Presents like prerenal. Usually reversible
after discontinuation of the drug
Postrenal Azotemia
Ultrasound evaluation appropriate tool
Catheterization may identify post bladder
obstruction (most commonly – prostate)
FENa, Bun/Creat ratio are not reliable
Postobstructive diuresis – usually
physiologic because of Na and water
retention and abnormal but transient
abnormal renal tubule function
Limited recovery if high-grade
obstruction > 3 months
Acute Tubular Necrosis (ATN)
Common in ICU patients
Associated with renal ischemia/toxicity
Onset insidious or acute
Typically have initial oliguric phase
followed by a diuretic phase (caused by
renal tubular dysfunction)
UA – pigmented/granular casts
FENa – usually high – decreased urinary
creatinine concentration
Acute Tubular Necrosis (ATN)
Treatment
Minimize further damage
Correct volume status
Use of diuretics – questionable efficacy
Dialysis may “bridge” till spontaneous
resolution in oliguric patients
Mortality related to: age; preexisting
chronic illnesses
Infusion of dopamine – no data for
clinical improvement
Contrast – Mediated
Nephropathy
Creatinine increases 1-2 days after
exposure and peaks at day 3-5
Usually transient – resolves by 2 weeks
Usually not associated with oliguria
UA – non diagnostic
FENa – low
Contrast – Mediated
Nephropathy (Cont’d)
More common in diabetes, older patients
Best prevented – choose alternative
diagnostic testing, avoid nephrotoxins,
ensure optimal fluid balance, use of
nonionic, less hyperosmolar agents
(metrizamole)
Use D5 ½ NS or ½ NS with
acetylcysteine (p.o.) in high risk patients
Antibiotic – Induced
Nephrotoxicity
Insidious onset 1-2 weeks
Most common drugs – amnioglycosides
Other drugs – amphotericin B > 2 gms
vancomycin
Antibiotic – Induced
Nephrotoxicity (Cont’d)
Common risk factors:
Advanced age
Volume depletion
Renal insufficiency
Prolonged duration of drug use
Multiple nephrotoxic drugs
FENa – high
Antibiotic – Induced Nephrotoxicity
Aminoglycosides
Potassium, magnesium wasting
Associated with hypocalcemia
Avoid excessive peaks (> 10 g/ml) and
troughs (> 2 g/ml) (Gentamicin and
Tobramycin)
Once daily dose may be beneficial in
prevention
Drug-Induced Acute Interstitial
Nephritis
Associated drugs – penicillins, quinolones,
NSAID, diuretics, cimetidine,
cephalosporins
Diagnosis suggested by: Systemic
hypersensitivity – fever, rash, eosinophilia;
UA – sterile pyuria, eosinophiluria
Drug-Induced Acute Interstitial
Nephritis (Cont’d)
Eosinophiluria
Special stains: Wright’s / Hansel’s
Nonspecific – Acute prostatis, RPGN,
cholesterol emboli
Treatment: supportive
Acute Oliguric Urate
Nephropathy
Most common with lymphoproliferative and
hematologic disorders and tumor lysis
syndrome
Preventive therapy
Allopurinol before chemotherapy / radiation
Volume repletion
Urine pH > 6.5 using sodium bicarbonate
Hepatorenal Syndrome
Thought to be a physiologic response to
systemic complications of liver disease
Most common in decompensated
cirrhotics but may occur with fulminant
hepatitis or hepatic malignancy
Hepatorenal Syndrome (Cont’d)
Diagnosis
Exclude other etiologies (ATN, interstitial
nephritis, prerenal azotemia)
Urine Na < 10 mEq / L (exclusion of diuretics)
FENA < 1%
Treatment – supportive
Liver transplant
Rhabdomyolysis
Etiology – muscle trauma, strenuous
exercise, influenza, drugs, alcoholism,
cocaine
Associated with high CPK, creatinine
levels, and rapid increases in creatinine of
2 mg / dl per day
UA – dipstick heme
Absent RBC on micro, pigmented cast
Rhabdomyolysis (Cont’d)
Treatment
Volume repletion
Alkalinize the urine
Furosemide if oliguria
Prognosis – good
Renal Atheroemboli
Rarely occur spontaneously - usually
follows vascular interventions
Diagnosis confirmed (if needed) by biopsy
of muscle, skin or kidney that shows
typical biconcave clefts in small vessels
Renal Atheroemboli (Cont’d)
No treatment shown to be beneficial –
Recovery of renal function poor
Elevated sed rate hypocomplementia,
leukocytosis, eosinophilia, eosinophiluria
นายแพทย์ อภิชัย ทองดอนบม
ศัลยแพทย์ ระบบทางเดินปัสสาวะ
โรงพยาบาลเซกา
นิ่วคือก้อนหินปูนหรือผลึกเกลือแร่ ซึ่ง
เกิดในระบบทางเดินนา้ ปัสสาวะ
ส่ วนมากเกิดทีไ่ ต
อาจหลุดมาติดในท่อไต/กระเพาะ
ปัสสาวะ
เกิดโดยตรงที่กระเพาะปัสสาวะได้
ประเภทของนิ่วทีพ
่ บบอย
่
นิ่ วแคลเซี่ ยม
Calcium oxalate : Most common 60 %
(10-12 % associated with uric acid : Epitaxis)
Mix Calcium phosphate + oxalate : 11 %
นิ่ วยูริก Uric acid (pH < 5.5)Infection
10%
นิ่ วเขากวาง (Struvite)
Cystine
< 1%
9%
Pathophysiology of stone
○ Supersaturation
Calcium Stone-Formation
Infected Stone-Formation
Urinary
NH4+
Urinary
tract
infection
with a
ureasplitting
organism
CaP
supersaturation
Urinary
pH
Urinary
mucoprotein
Urinary
citrate
Urinary
phosphate
Nucleation
and
agglomeration
Inhibitory
activity
Abnormal
crystalluria
Infection
stone
Uric Acid Stone-Formation
Age
Sex (M > F)
Genetic disorders
Metabolic
disorders
Dietary purine
Urinary
uric acid
Renal NH3
production
Dietary acid
Urinary
pH
Fluid intake
Fluid loss
Ambient
temperature
Urinary
volume
Uric acid
supersaturation
Abnormal
crystalluria
Uric
acid
stone
โซน [ค่า supersaturation (SS)]
โซน unstable
ค่า SS ของ calcium oxalate มากกว่า 8
ค่า SS ของ brushite มากกว่า 2.5
ค่า SS ของ uric acid มากกว่า 2
โซนระดับสูงสุดของ metastable (โซนการเกิดนิ่ว)
โซน metastable
ค่า SS ของ calcium oxalate น้อยกว่า 8
ค่า SS ของ brushite น้อยกว่า 2.5
ค่า SS ของ uric acid น้อยกว่า 2
ผลที่จะเกิดขึ้น
nucleation เกิดขึ้น, นิ่วมีขนาดใหญ่ข้ ึน, นิ่วเกาะตัว
(Form, Growth Aggregation)
เริ่ มมีนิ่วเกิดขึ้น
ไม่เกิด nucleation และตัว inhibitor
สามารถป้ องกันการเกิด crystallization ได้
จุด equilibrium point (ค่า SS เท่ากับ 1)
ผลึกคงที่ไม่มีขนาดใหญ่ข้ ึนและไม่มีการละลาย
โซน undersaturation (ค่า SS น้อยกว่า 1)
nuclei อาจจะละลายได้ (นิ่ว uric acid)
ตารางแสดงค่า
เกิดขึน้
Supersaturation (SS) ของนิ่วแต่ละชนิด และผลที่
นิ่วในสตรีมีครรภ์
1: 1500
Conventional US – sensitivity 28.5%
Doppler US – RI
MRI, MRU
Treatment :- Spontaneous passage 70-80%
(Stone < 6 mm)
นิ่วในสตรีมีครรภ์
Risk of obstructive pyelonephritis
Pyelonephritis, premature labor, premature rupture
membrane, abortion
# Drainage
- Ureteral stent
- PCN
# URS with HO –laser
Not recommend – ultrasonic lithotripsy and
eletrohydraulic lithotripsy
แนวทางการวินิจฉัยนิ่วในแบบทางเดินปัสสาวะ (Diagnosis)
ประวัติ, การตรวจร่ างกาย
ตรวจปัสสาวะ
PH>7.5 Infected stones
PH<5.5 Uric acid
Sediment for crystalluria
Urine culture –urea splitting organisms
Biochemical screen
Urea & Electrolyte, Ca,PO4, uric acid, bicarbonate
PTH ถ้าแคลเซี่ยมสูง
Xray (plain – IVU- ascending urogram- CT)
US
Stone analysis
การวินิจฉัยของนิ่วในทางเดินปัสสาวะ
การตรวจทางห้ องปฏิบัตกิ าร
จะพบเม็ดเลือดแดงในปัสสาวะ
ถ้าพบเม็ดเลือดขาวในปัสสาวะจะต้องตรวจว่ามีการติดเชื้อทางเดินปัสสาวะ
การตรวจความสมบูรณ์ของเม็ดเลือดแดง (CBC) ถ้ามีการติดเชื้อจะพบเม็ด
เลือดขาวเพิ่มสูงขึ้น
การตรวจการทางานของไตหากพบว่าค่า creatinine มากกว่า 1.5 mg% ไม่ควร
ฉีดฉีดสี ตรวจไตเพราะอาจจะทาให้ไตเสื่ อมมากขึ้น ควรเลี่ยงไปใช้การตรวจ
MRI, ultrasound
การวินิจฉัยของนิ่วในทางเดินปัสสาวะ(2)
การตรวจทางรั งสี
การถ่ายภาพเอ็กเรย์KUB (Kidney, ureter, and bladder)
ถ้าหากเป็ นนิ่วที่ทึบแสงก็สามารถเห็นนิ่วได้หากเป็ นนิ่วที่โปร่ งแสงก็ไม่
สามารถเห็น
IVU (Intravenous urogram)
เป็ นการฉีดสี เข้าเส้นเลือดดา และสี น้ นั จะถูกขับออกทางไตหลังจากฉีดจะ
x-ray เงาไตที่เวลา 1 ,5 ,10 ,15 นาทีหลังฉีดสี ข้อต้องระวังคือแพ้ต่อสี ที่
ฉีดและทาให้เกิดไตวายได้
การวินิจฉัยของนิ่วในทางเดินปัสสาวะ(3)
เอ็กเรย์คอมพิวเตอร์ (CT)
มักใช้ในกรณี ทีมีอาการปวดท้องอย่างเฉียบพลันเพื่อตรวจหานิ่วที่ท่อไต
โดยมีความแม่นยาในการตรวจถึง 99 % โดยที่ไม่ตอ้ งฉีดสารทึบแสงเข้า
เส้นเลือดดา
อัลตราซาวน์
ข้อดีคือสามารถตรวจในคนท้องได้ไม่ตอ้ งเจอรังสี ไม่ตอ้ งฉีดสารทึบแสง
ทาในคนสูงอายุได้อย่างปลอดภัย ข้อเสี ยคือมักจะไม่พบนิ่วที่ท่อไตและ
ความไวในการตรวจต่า
อาการและอาการแสดงของนิ่วในทางเดินปัสสาวะ
ขึ้นอยูก่ บั ตาแหน่ง
ไม่มีอาการ
ปวด:( ไต ปวดตื้อๆ– ท่อไต ปวดบีบๆ -กระเพาะปัสสาวะ ปวด
ท้องน้อย อาจมีร้าวไปที่ท่อปัสสาวะส่ วนปลาย)
อาการของภาวะแทรกซ้อน
ปัสสาวะเป็ นเลือด ,การติดเชื้อ
เคลื่อนตาแหน่ง, การอุดตัน, มะเร็ ง
อาการและอาการแสดงของนิ่วในทางเดินปัสสาวะ(2)
นิ่วที่ไต อาจจะไม่มีอาการหรื อมีแค่อาการปวดตื้อๆที่บริ เวณบั้นเอว
มีอาการปวดเอวปัสสาวะขุ่น ปัสสาวะเป็ นเลือด หรื อ สี น้ าล้างเนื้อ
หากมีการอักเสบ ติดเชื้อร่ วมด้วยก็จะมีไข้สูง หนาวสัน่ ปัสสาวะเป็ นหนองกลิ่นเหม็น
คาว
หากมีการอุดตันร่ วมด้วยก็จะมีกอ้ นในท้องส่วนบนซ้ายหรื อขวาที่มีนิ่วอยู่
หากมีนิ่วที่ไต 2 ข้างและประสิ ทธิภาพในการทางานเสื่ อมไป
ผูป้ ่ วยก็จะมีอาการ ปั สสาวะน้อยลง บวม โลหิตจาง คลื่นไส้ อาเจียน ผิวหนังแห้งคล้ าและคัน
ผูป้ ่ วยอาจจะซึม หรื อ ไม่รู้สึกตัว ถ้ามีของเสี ยค้างอยูใ่ นกระแสเลือดมาก
อาการและอาการแสดงของนิ่วในทางเดินปัสสาวะ(3)
นิ่วทีอ่ ุดท่ อไตกับกรวยไต
ผูป้ ่ วยจะมีอาการปวดบั้นเอวโดยที่ไม่
มีอาการปวดร้าวไปบริ เวณขาหนีบ
(Renal colic)
อาการและอาการแสดงของนิ่วในทางเดินปัสสาวะ(4)
นิ่วอุดทีท่ ่ อไต
ผูป้ ่ วยจะมีอาการปวดท้องอย่างทันที
ปวดอย่างรุ นแรงปวดบิดเหมือนคลอด
ลูก (ureteric colic)
บางคนปวดเอวและปวดร้าวลงมา
บริ เวณอวัยวะเพศ อาจจะมีอาการ
คลื่นไส้อาเจียน
อาการและอาการแสดงของนิ่วในทางเดินปัสสาวะ(5)
นิ่วอุดทีท่ ่ อไตต่ อกับกระเพาะปัสสาวะ
ผูป้ ่ วยจะมีอาการระคายเคืองเวลา
ปัสสาวะ ปัสสาวะกะปริ บกะปรอย
บางครั้งจะมีปัสสาวะเป็ นเลือดหรื อรู ้สึก
ปวดปัสสาวะตลอดเวลาเหมือนปัสสาวะ
ไม่สุด
อาการและอาการแสดงของนิ่วในทางเดินปัสสาวะ(6)
นิ่วในกระเพาะปัสสาวะ
อาจจะไม่มีอาการ หรื อ มีอาการ
ปัสสาวะขัด ปัสสาวะสะดุดเป็ น
พักๆ
Renal colic
Spasm of ureter
Lactic acid production
Stimulate slow – type A and fast – type C fiber via T11 - L1 CNS
First 1½ hr :- Increase RBF, renal pelvic pressure
“Preglomerular vasodilatation”
1 ½ - 5 hr :- Decrease RBF, increase renal pelvic
pressure
“Preglomerular vasoconstriction”
> 5 hr :- Decrease RBF , renal pelvic pressure
Treatment
For acute attack: analgesics and
Definitive
A) Conservative : <1cm with no complication
( fluid ,antispasmodics, change urine PH, antibiotics &
follow up )
B)Active (ESWL-Percutanouse nephro- lithotomy,
nephro- lithotomy ,Pyelo-lithotomy,Retrograde
endoscopy, uretrolithotomy )
C)Treatment of complication( calculus anuria ,
hydronephrosis and pyonephrosis)
D)Prevention of recurrence
Multiple : urethral –ureter-kidney-bladder
การรักษานิ่ว
ยาทีใ่ ช้ รักษานิ่วที่เกิดจากแคลเซียม
ยาขับปัสสาวะได้แก่ hydrochlorothiazide, chlorothiazide ซึ่งสามารถลด
การขับแคลเซียมแต่ตอ้ งให้โปแตสเซียมเสริ มด้วยเนื่องจากยาขับ
ปัสสาวะ จะทาให้โปแตสเซียมในเลือดต่าซึ่งส่ งผลให้ citrate ต่าเกิดนิ่ว
ได้ง่าย
Cellulose phosphate จะจับกับแคลเซียมในลาไส้เพื่อลดการดูดซึม ใช้
ในกรณี ที่ปัสสาวะมีแคลเซียมสูงและเกิดนิ่วซ้ า
Potassium citrate ลดการเกิดนิ่วได้ร้อยละ 85 ควรระวังการใช้ยาใน
ผูป้ ่ วยที่ไตวาย
การรักษานิ่ว(2)
ยาทีใ่ ช้ รักษานิ่วทีเ่ กิดจาก oxalates
ให้รับประทานอาหารที่มีวิตามินบี6 เช่นกล้วย ถัว่ แตงโม ถัว่ เหลือง ธัญพืชหรื อ
รับประทานวิตามิน บี6
Cholestyramine เป็ นยาที่ใช้รักษาไขมันในเลือดสูงแต่สามารถนามาใช้รักษานิ่ว
ได้
ยาทีใ่ ช้ รักษานิ่วทีเ่ กิดจากกรดยรู ิ ก
sodium bicarbonate แต่ควรระวังในผูป้ ่ วยที่มีความดันโลหิตสูง โรคหัวใจ
ยาที่ลดกรดยูริกได้แก่ allopurinol
ยาที่ลดกรดยูริกในปัสสาวะได้แก่ Potassium citrate
การรักษานิ่ว(3)
ยาทีใ่ ช้ รักษานิ่ว Struvite Stones
ยาปฏิชีวนะเพื่อฆ่าเชื้อแบคทีเรี ยต้องให้นาน 10-14 วัน
Acetohydroxamic Acid ยานี้จะลดการเกิดนิ่วแม้วา่ ในปัสสาวะยังมีเชื้อ
แบคทีเรี ย
Aluminum Hydroxide Gel เพื่อจับกับ phosphate ในลาไส้
ยาทีใ่ ช้ รักษา Cystine Stones
sodium bicarbonate เพื่อเพิ่มความเป็ นด่างให้แก่ปัสสาวะ
การรักษานิ่ว(4)
การรักษาด้ วยการผ่ าตัด
ข้ อบ่ งชี้ในการผ่ าตัด
ก้อนนิ่วมีขนาดใหญ่เกินไปที่จะหลุดออกเอง
ก้อนนิ่วมีขนาดโตขึ้น
ก้อนนิ่วอุดกั้นทางเดินปัสสาวะ
ก้อนนิ่วทาให้เกิดการติดเชื้อ
การรักษานิ่ว(5)
การสลายนิ่ว (ESWL)
ใช้คลื่นความถี่สูงส่งพลังผ่านผิวหนังไปสู่กอ้ น
นิ่วทาให้กอ้ นนิ่วแตกออก
ขนาดของนิ่วไม่เกิน 2.5 เซนติเมตร
ข้อห้ามทาคือ คนท้อง ความดันโลหิตสู งที่ยงั
ควบคุมไม่ได้ มีภาวะเลือดออกผิดปกติ อ้วน
มาก มีการอุดตันของทางเดินปัสสาวะ
การรักษานิ่ว(6)
การผ่ าตัดเจาะผ่ านผิวหนังส่ องกล้อง
กรอนิ่วในไต
คือการเจาะเข้าไปยังกรวยไต
และนานิ่วออกมาในกรณี ที่ใช
้้ESWL แล้วไม่ได้ผล
การรักษานิ่ว(7)
การส่ องกล้องผ่ านท่ อไต
(Ureteroscopy with Stone
Removal)
โดยการส่ องกล้องผ่านเข้าไปในท่อ
ไตแล้วอาจใช้คล้องเอานิ่วในท่อไต
ออกหรื อ ใช้ลมอัดกระแทก/เลเซอร์
ยิงเพื่อให้นิ่วแตกเป็ นผง
การรักษานิ่ว(8)
การขบนิ่วทีก่ ระเพาะปัสสาวะ
(Cystolithotripsy)
ทากรณีที่นิ่วขนาดโตไม่เกิน 2
เซนติเมตร
ใช้ลมอัดกระแทกนิ่วหรื อใช้
เลเซอร์ยงิ เพื่อให้นิ่วแตกเป็ นผง
ถ้านิ่วโต > 2 เซนติเมตร
การผ่ าตัดเปิ ดเพือ่ เอานิ่วออก (open
surgery)
Nephrolithotomy
Ureterolithotomy
Cystolithotomy
Urethrolithotomy
ผู้ทเี่ สี่ ยงต่ อการเกิดนิ่วซ้า
Pediatric urolithiasis
Cystine, uric a, struvite stone
Multiple stone
Nephrocalcinosis
Single kidney
Nephrolithaisis that need surgery
Family history
Timing : 3 month after symptom/surgery
การป้ องกันการเกิดนิ่วซ้าหลังการรักษา
ให้ดื่มน้ ามากกว่าวันละ 8 แก้ว
การดื่มน้ ามะนาววันละแก้วจะเพิ่มระดับซิเตรท ซึ่งป้ องกันนิ่วที่เกิดจาก
แคลเซียม
ผูท้ ี่มีนิ่วควรรับประทานอาหารที่มีใยมาก
ควรหลีกเลี่ยงเครื่ องดื่ม โคล่า เนื่องจากไปลดระดับซิเตรท
ผูป้ ่ วยที่มีเป็ นนิ่วแคลเซียมควรลดการรับประทานเกลือโซเดียมเนื่องจาก
โซเดียมไปเพิ่มการขับแคลเซียม
การป้ องกันการเกิดนิ่วซ้าหลังการรักษา(2)
ให้ลดอาหารโปรตีนเนื่องจากอาหารโปรตีนจะเพิม่ การขับเกลือ
แคลเซียม ยูริก และอ๊อกซาเลทในปัสสาวะทาให้เกิดนิ่วได้ง่าย
ลดอาหารที่ให้สารที่ทาให้กรดยูริก สูงเช่นเครื่ องใน, สัตว์ปีก, ถัว่ , ยอด
ผัก,สาหร่ าย
ให้ลดอาหารที่มีออ๊ กซาเลทสูงเช่นผักโขม, ผักติ้ว, ผักกระโดน, ผักแพว,
ชะพลู, ใบมันสาปะหลัง, หน่อไม้, ผักสะเม็ด, กระถิน
ถ้ายังมี oxalateในปัสสาวะสูงก็ให้วิตามินบี6
วิตามินซีไม่ควรรับประทานเกิน 1 กรัมต่อวัน
Definition of CKD
Chronic > 3 months
Kidney Damage
Hematuria / Albuminuria
Biopsy
Abnormal Imaging Tests
Glomerular Filtration Rate(GFR) ≤ 60
ml/min
Creatinine Clearance
Most widely used test to estimate glomerular filtration
rate (GFR)
Creatinine is derived from muscle creatine
Cockcroft – Gault formula
CCR
= (140-age) (lean body weight – kg) X .85 (if female)
PCR X 72
in ml/min
Verify completeness of collection based on
creatinine excretion
Adults < 50: 20-25 mg/kg lean WT in men
15-20 mg/kg lean WT in women
Adults > 50 to 90: levels fall up to 50% to 10 mg/kg –
men/women
Usually monitoring plasma creatinine is all
that is needed
Kidney Function Assessment
Methods of Estimating GFR
Inulin/Iothalamate Clearance “ Gold
Standard ”
Creatinine Clearance ; 24 hrs Urine
= 70 x Urine Cr(g/vol) = Ucr x V
Plasma Cr
Plasma Cr
Equations
Cockcroft-Gault
MDRDCKD-EPI
Kidney Function Assessment
CockcroftGault
MDRD
www.mdrd.com
Quantification of Proteinuria
(Positive dipstick)
Normal
Abnormal
24 h Urine
Protein
< 300 mg/24h
> 300 mg/24h
Spot Urine
Protein/Cr
ratio
(mg/gm)
< 200 mg/gm
> 200 mg/gm
ระยะเวลาของการเสื่ อมของไต
ระยะที่ 1 การกรองของไตปกติหรือเพิ่มขึน้ ในผูป้ ่ วย
กลุ่มเสี่ยง
ระยะที่ 2 การกรองของไต 60-89 ซีซีต่อนาที
ระยะที่ 3 การกรองของไต 30-59 ซีซีต่อนาที
ระยะที่ 4 การกรองของไต 15-30 ซีซีต่อนาที
ระยะที่ 5 การกรองของไตน้ อยกว่า 15 ซีซีต่อนาที
K/DOQI CKD Staging
Stage
เมื่อไตเสื่อมจะส่งผลอย่างไรต่อ
ร่างกายมนุษย์
ของเสียในร่างกายคัง่
ทาให้เหนื่ อยอ่อนเพลีย
เบื่ออาหาร คลื่นไส้อาเจียน รุนแรงมากจะมี
อาการชักเกร็ง สับสนหมดสติ
ความดันโลหิตสูง ปวดศีรษะ วิงเวียน
อาการของโรคไตเสื่อม
หนังตา ใบหน้ า เท้า ขา และลาตัวบวม
ปัสสาวะกลางคืน, ปริมาณลดลง
ปวดเอว คลาได้ก้อนบริเวณไต
ปวดศีรษะ ความดันโลหิตสูง
ซีด อ่อนเพลีย เหนื่ อยง่าย ไม่มีแรง
คลื่นไส้ อาเจียน เบื่ออาหาร
คันตามตัว ผิวคลา้
โลหิตจาง
กระดูกบาง กระดูกพรุน กระดุกผุ
หักงาย
่
เกลือและน้าคัง่ บวม
เส้นเลือดแดงตีบตัน
การดูแลรักษาตนเองในภาวะที่
มีไตเสื่อม
หลีกเลี่ยง งดใช้ยาหรือสารเคมีที่มีพิษต่อไตได้แก่ยาแก้ปวด
สมุนไพร ยาโฆษณาชวนเชื่อ งดการใช้ยาขับปัสสาวะ
ควบคุมปริมาณน้าที่ดื่มแต่ละวันตามคาแนะนาของแพทย์ใน
ผูป้ ่ วยแต่ละราย ขึน้ อยู่กบั สาเหตุของไตเสื่อม
งดทานอาหารรสเค็ม นัว จากัดอาหารบางประเภทที่จะทา
ให้ไตทางานหนัก
รักษาความดันโลหิตให้อยู่ในเกณฑ์ปกติอย่างเคร่งครัด น้ อย
กว่า 130 มิลลิเมตรปรอท
ความเข้าใจผิดๆเกี่ยวกับการเกิด
ภาวะไตเสื่อม ไตวายและการ
รักษาจะทาให้เป็ นไตวาย
ใช้ยาเบาหวานมานานๆๆ
ใช้ยาความดันโลหิต หรือยาเบาหวานหลายๆๆ
ชนิดทาให้ไตวาย
มียาที่ใช้ฟอกไตได้ สามารถชาระล้างของเสียจากไต
ได้
น้าผลไม้สกัด สมุนไพรสวามารถรักษาไตได้
แนวทางการดูแลบาบัดทดแทน
ไต
การล้างไตทางช่องท้อง
การฟอกเลือดด้วยเครื่องไต
เทียม
การปลูกถ่ายเปลี่ยนไต
หากไตวายระยะสุดท้ายจะดูแล
รักษาอย่างไร
รักษาบาบัดไตทดแทน ล้างไต ฟอกไตเพื่อกาจัด
ของเสีย เกลือและน้าส่วนเกินออกจากร่างกาย
การฟอกไต ล้างไตไม่สามรถทาทุกอย่างได้ดีเท่าไต
ปกติของมนุษย์ เพราะไม่สามารถสร้างสารเคมีหรือ
ฮอร์โมนได้
การเปลี่ยนไต เป็ นการรักษาที่ใกล้เคียงคนปกติมาก
ที่สดุ
หากทาการฟอกเลือดหรือล้างไตแล้ว ต้อง
เคร่งครัดการดูแลตนเองอย่างไร
ควบคุมอาหาร เกลือ และน้า
ควบคุมการรับประทานยาความดันโลหิตสมา่ เสมอ
ติดตามการรักษาอย่างต่อเนื่ องตามแผนการรักษา
ยอมรับและทาใจให้เบิกบาน อึด ฮึด สู้ กับชีวิต
อย่าปล่อยชีวิตตามเวรกรรม
Quantification of Proteinuria
(Negative dipstick)
Normal
Microalbuminuria
Urine AER
(µg/min)
< 20
20-200
Urine AER
(mg/24h)
< 30
30-300
Spot Urine
Albumin/Cr ratio
(mg/gm)
< 30
30-300
Prevalence of CKD : NHANES
III
Etiology of CKD
USRDS 1999
Management
Delayed CKD Progression
Treatment of Comorbidities
Transition to End Stage Kidney
Disease
: Renal Replacement
Therapy (RRT)
Delayed CKD Progression
Hypertension Control
Blood sugar Control
ACE Inhibitor/Angiotensin II Receptor
Blocker
Moderate Protein restriction
Blood Pressure Targets
Management of HT in CKD
Blood sugar Control
HbA1C < 7
Oral Hypoglycemic Agents :
Cr < 1.2 in Female
Glipizide
Cr < 1.4 in Male
Glibenclamide
Metformin ; Lactic Acidosis
Insulin
ACEI / ARB
ACE Inhibitor
Enalapril
Ramipril
Lisinopril
- Perindopril
- Captopril
ARB
Losartan
Irbesartan
Candesartan
- Valsartan
- Telmisartan
ACEI / ARB
Action : Efferent vasodilatation
Effects : Reduced Proteinuria
Adverse events
Serum Cr rising (if rising > 30% from
baseline within 2 weeks Discontinued
the drug)
Hyperkalemia
Treatment of Comorbidities
CVD
Anemia
Calcium Phosphate & Renal
Osteodystrophy
Hyperlipidemia
Nutrition & Acidosis
Cardiovascular Disease
Risk Factors of CVD
Anemia
Etiology & Work up
Anemia
Benefits of anemia management
Principles management of
Anemia
Calcium Phosphate &
Osteodystrophy
Dyslipidemia in CKD
Treatment : Lifestyle modification; Food, Exercise
Medication;
-HMG-CoA Reductase inhibitor(Statin)
-Gemfibrozil (Lopid)
-Fenofibrate
Nutrition & Acidosis
Protein Restriction
CKD III-IV
Protein
0.6-0.8 gm/kg/day
CKD V
≤ 0.6 gm/kg/day
Acidosis
Sodium Bicarbonate 22-24 mg/dL
Sodamint (300 mg)
Other medication: Folic acid, Bco, avoid MTV
Protein
Protein 0.6-0.8 g/kg/day
Example: BW 50 kg = 0.6 x 50 = 30 g /day
Protein 1 ส่วน = 7g
=4 ส่วน
=30
7
เนื้อหมู 2
ชต
ลูกชิน
้ 4
ลูก
ปลาเล็ก 1
ตัว
กุง้ 3-4
ตัว
ไขทั
่ ง้ ฟอง
ไขขาว
2
่
Renal Replacement Therapy
Peritoneal Dialysis
Hemodialysis
Kidney Transplantation
Criteria for placing a patient for
RRT
Presence of uremic syndrome i.e
1. Hyperkalemia(unresponsive to
conventional therapy)
2. Extra cellular volume expansion
3. Acidosis refractory to medical therapy
4. Bleeding diathesis
5. Creatinine clearance10ml/min per
1.73m sq
HEMODIALYSIS
It removes waste products like potassium and
urea as well as free water from blood in renal
failure.
Principle revolves around diffusion of solutes
across semi permeable membrane
Dialysate flows opposite to blood flow direction
in extra corporeal circuit.
This counter current flow maintains
concentration gradient increasing efficacy of
dialysis.
COMPLICATIONS OF
HEMODIALYSIS
DECREASE IN BLOOD PRESSURE
FATIGUE
CHEST PAIN
LEG CRAMPS
NAUSEA HEADACHE
SEPSIS LEADING TO ENDOCARDITIS
OSTEOMYLITIS
HEPARIN ALLEGRY(RARE)
LONG TERM COMPLICATIONS LIKE
AMYLOIDOSIS
NEUROPATHY
HEART DISEASE
PERITONEAL DIALYSIS
Works on the principal of peritoneal membrane
acting as a natural semi-permeable membrane
Dialysis fluid when instilled around it is removed
by diffusion, excessive fluid by osmosis(by
altering conc of glucose in fluid.)
Simple to perform
Less complex
Used both children and elderly
In diabetics and cardiovascular diseases
TYPES OF PERITONEAL
DIALYSIS
Continuous ambulatory peritoneal dialysis
Automated peritoneal dialysis
CAPD uses smallest quantity of of fluid daily to
prevent uremia
2L bags are changed 3-5 times a day
A total dialysate of 10L is produced.
APD involves cyclic peritoneal dialysis,
Intermittent peritoneal dialysis
Night intermittent dialysis
Tidal intermittent dialysis
SIDE EFFECTS OF PERITONEAL
DIALYSIS
Peritonitis(staph 60%, gram –ve 20%, fungi<5%)
Exit site infection
Catheter malfunction
Loss of ultrafilteration
Obesity
Hernia
Back pain
hyperlipidemia
WHAT IS KIDNEY
TRANSPLANT?
Renal transplant is the organ transplant of
a kidney in a patient having end stage
renal disease.
PROGNOSIS
It is a life extending procedure
A patient can live 10 to 15 years longer with a
kidney transplant than if kept on dialysis
Ideally, transplant should be pre-emptive, i.e
take place before patient starts on with dialysis
Studies suggest the longer a patient is on
dialysis before transplant, the less time the
kidney will last.
It has better prognosis in younger patients, even
75 year old recipients gain an average of 4 more
years.
TRANSPLANT
REQUIREMENTS
Vary from program to program, country to country.
Age must be less than 69 years
TRANSPLANT EXCLUSION CRITERIA
Mental illness,
substance abuse,
significant cardiovascular disease,
terminal incurable infectious diseases
cancer
HIV IS NO LONGER A CONTRA-INDICATION
TO TRANSPLANT
INDICATIONS OF
TRANSPLANT
ESRD(end stage renal disease), regardless of
primary cause I.e drop in GFR 20-25% of
normal.
Malignant hypertension
Infections
Diabetes mellitus
Glomerulonephritis
Poly cystic kidney disease
Auto immune conditions like Lupus and good
pastures syndrome
CONTRA INDICATIONS
Cardio pulmonary insufficiency
Hepatic insufficiency
Recent cancer
Substance abuse
Tobacco use and morbid obesity risks
for surgical complications
HOW RENAL TRANSPLANT IS
DONE
The barely functional kidney is not removed
as it increases surgical morbidities
The donated kidney is placed in the ILIAC
FOSSA with a separate blood supply
Donors renal artery is connected to EXTERNAL
ILIAC ARTERY of recipient
Renal vein is connected to EXTERNAL ILIAC
VEIN of the recipient.
The whole operation takes 3 hours
ABOUT DONORS
1. Donors may be “LIVING” or “DECEASED”
2. MAY or MAY NOT be genetically related
3. even ABO COMPATIBILITY and TISSUE
MATCH are no longer a requirement.
In 2004 FDA approved the Cedars- Sinai High
dose IVIG therapy which stops recipient’s
immune system from tissue rejection.
COMPLICATIONS OF RENAL
TRANSPLANT
Transplant rejection
Infection and sepsis due to immunosuppressants
Post transplant lymphoproliferative
disorders(lymphomas)due to immunosuppressants.
Electrolyte imbalance(Ca and Ph) causing bone
problems
Acne, hairsuitism, hair loss, obesity,
hypercholestrolemia, diabetes mellitus(type2)
In case of rejection, patient may opt for a second
transplant and return to dialysis intermediatly.
สาเหตุการตายหลอดเลือดที่หวั ใจตีบ หลอดเลือด
สมองตีบ
เจ็บหน้ าอก
อัมพาต
ซึมเศรา้ 1.5-4 in CKD
25% in HD