Enfermedad renal crónica
Lizbeth Cabrera Suárez IP
Definición: enfermedad renal crónica
Daño renal o filtración glomerular <60ml/min/1.73m2 por ≥3
meses.
independientemente de la causa.
Consecuencia:
pérdida
inexorable
funcionamiento de las nefronas
terminal.
del
número
y
insuficiencia renal
Levey A, Eckardt K, Tsukamoto Y et al. Definition and classification of
chronic kidney disease: A position statement from Kidney Disease:
Improving Global Outcomes (KDIGO). Kidney International. 2005; 67:
2089-2100.
Definición: enfermedad renal crónica
Criterios para la definición de Enfermedad renal crónica (K/DOQUI)
Daño renal por ≥ 3 meses, definido por anormalidades estructurales o
funcionales del riñón con o sin disminución de la filtración glomerular,
pudiendo presentar disminución de ésta, manifestada por :
• Anormalidades patológicas, o
• Marcadores de daño renal, incluyendo anormalidades en la
composición de la sangre u orina, o anormalidades en estudios
de imagen.
Filtración glomerular <60ml/min/1.73m2 por ≥3 meses, con o sin daño
renal.
Levey A, Eckardt K, Tsukamoto Y et al. Definition and classification of
chronic kidney disease: A position statement from Kidney Disease:
Improving Global Outcomes (KDIGO). Kidney International. 2005; 67:
2089-2100.
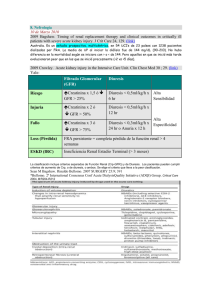
Clasificación: enfermedad renal crónica
(K/DOQUI)
Fase
Filtración glomerular
Descripción
1
≥ 90 ml/min/1.73m2
Daño renal con filtración normal o
elevada
2
60-89 ml/min/1.73m2
Daño renal con filtración ligeramente
disminuida
3
30-59 ml/min/1.73m2
Daño renal con filtración moderadamente
disminuida
4
15-29 ml/min/1.73m2
Daño renal con filtración gravemente
disminuida
5
< 15 ml/min/1.73m2 (o
diálisis)
Insuficiencia renal
Levey A, Eckardt K, Tsukamoto Y et al. Definition and classification of
chronic kidney disease: A position statement from Kidney Disease:
Improving Global Outcomes (KDIGO). Kidney International. 2005; 67:
2089-2100.
Epidemiología: enfermedad renal crónica
Problema de salud mundial.
World Health Report 2002 y Global Burden of Disease project:
Enfermedades del riñón y tracto urinario causan 850,000
muertes al año y 15,010,167 pacientes discapacitados al
año.
WORLD HEALTH ORGANIZATION: Burden of disease project.
Available at http://www3.who.int/whosis/menu.cfm?path=evidence,
burden&language = english. Accessed September 2004
Epidemiología: enfermedad renal crónica
Principal causa de insuficiencia renal en fase terminal: DM 2.
Federación Internacional de Diabetes:
DM aumentará de 189 millones a 224 millones en el año
2025 (aumento de 72%).
Próximo cuarto de siglo,
DM aumentará 88% en América del Sur, 59% en América del
Norte, 18% en Europa, 98% en África, 97% en el Oriente
Medio, y 91% en Asia.
-ATKINS R. The epidemiology of chronic kidney disease. Kidney
International, Vol. 67, Supplement 94 (2005), pp. S14–S18.
-INTERNATIONAL DIABETES FEDERATION: Diabetes Atlas, 2nd ed.,
2004.
Epidemiología: enfermedad renal crónica
170 millones pacientes con DM:
30% con nefropatía diabética,
30% progresan a insuficiencia renal terminal y el resto suelen
morir por enfermedades cardiovasculares antes de llegar a la
etapa final.
-SCHIEPPATI A, REMUZZI G. Chronic renal diseases as a public health problem:
Epidemiology, social, and economic implications. Kidney International, Vol. 68,
Supplement 98 (2005), pp. S7–S10.
-ATKINS R. The epidemiology of chronic kidney disease. Kidney International, Vol. 67,
Supplement 94 (2005), pp. S14–S18.
Epidemiología: enfermedad renal crónica
ESRD/ESRF: enfermedad
renal en etapa terminal.
Meguid A, Aminu K. Chronic kidney
disease: the global challenge Lancet
2005; 365: 331–40.
Epidemiología: enfermedad renal crónica
•Tercera Encuesta Nacional de Salud y Examen Nutricional
(NHANES III):
Pacientes con Enfermedad renal crónica en Latinoamérica: población
estimada de 561, 211 millones.
Fase
Población
1
19,081,977 personas
2
14,588,763 personas
3
12,214,676 personas
4/5
996,832 personas
Total
46,989,171 personas
Cusumano A, Gonzalez M. Chronic Kidney Disease
in Latin America: Time to Improve Screening and
Detection. Clin J Am Soc Nephrol 3: 594-600, 2008.
Epidemiología: enfermedad renal crónica
Moeller y cols.:
1.4 millones de pacientes con terapia de reemplazo renal.
>80% de los pacientes con terapia de reemplazo renal viven en
Europa, EUA y Japón.
200-600 pacientes/millón de habitantes con tratamiento en países
latinoamericanos.
Sólo alrededor del 5% de todos los pacientes con Enfermedad
renal crónica tiene un trasplante.
ESRD Annual report. V. Patient mortality and survival in ESRD therapy. Am J Kindey Didease
1999: 34(2 Supp1):
S144-S151.
SCHIEPPATI A, REMUZZI G. Chronic renal diseases as a public health problem:
Epidemiology, social, and economic implications. Kidney International, Vol. 68, Supplement 98
(2005), pp. S7–S10.
Epidemiología: enfermedad renal crónica
En México,
Fundación Mexicana del Riñón 2005:
128,000 pacientes con Insuficiencia renal crónica.
50% con oportunidad de ser atendidos en el Sector Salud.
64, 000 no atendidos adecuadamente.
Tasa
de crecimiento en los últimos 10 años es de
aproximadamente 11% anual.
Fundación Mexicana del Riñón A. C. Copyright 2005.
Fundación Mexicana del Riñón, A.C.| All rights
reserved.
Epidemiología: enfermedad renal crónica
En México,
Principales causas (estudio con 31,712 pacientes de 127
hospitales generales):
DM 48.5%.
HAS 19%.
Glomerulopatías crónicas 12.7%.
Otras 19.8%.
Méndez A, Méndez F, Tapia T el al. Epidemiología de la
insuficiencia renal crónica en México. Diálisis y Trasplante, Volume
31, Issue 1, January-March 2010, Pages 7-11.
Epidemiología: enfermedad renal crónica
En México,
Encuesta nacional realizada en 1992 por el IMSS detectó:
prevalecía de 200 pacientes/millón de habitantes tratados
con diálisis peritoneal.
Otra encuesta pero a población abierta detectó:
prevalencia >1000 pacientes/millón de habitantes con diálisis
peritoneal.
Radecki SE, Nissenson AR. Hispanics with end
stage renal disease. Ann Intrn Med 1994; 121:723724.
Epidemiología: enfermedad renal crónica
En México,
Centro Nacional de Transplantes 2005:
2001 transplantes renales,
28.6% (573) donadores cadavéricos.
En el 2006 se realizaron 2,800 transplantes con el mismo
porcentaje de donaciones cadavéricas.
Epidemiología:
sistema
único
de
información.
Epidemiológica Semana 37, 2006. ISSN 1405-2636.
Vigilancia
Factores de riesgo: enfermedad renal crónica
(K/DOQUI)
Tipo de factor
Definición
Ejemplos
De progresión
Empeoran el daño renal
y causan rápido decline
en la función renal
después de iniciado el
daño.
Niveles altos de proteinuria,
HAS, pobre control de la
glicemia,
dislipidemias,
tabaquismo.
Fase final
Incrementan la morbi- Diálisis mal aplicada, accesos
mortalidad
en
la vasculares
temporales,
insuficiencia renal.
anemia, niveles bajos de
albumina sérica.
Levey A, Eckardt K, Tsukamoto Y et al. Definition and classification of
chronic kidney disease: A position statement from Kidney Disease:
Improving Global Outcomes (KDIGO). Kidney International. 2005; 67:
2089-2100.
Fisiopatología: enfermedad renal crónica
En el riñón, la causa de lesiones se basa en:
Reacciones inmunológicas.
Privación de oxígeno (hipoxia local o isquemia).
Agentes
químicos (drogas, sustancias
concentraciones como la glucosa).
Defectos genéticos.
endógenas
en alta
La Enfermedad renal crónica progresiva se caracteriza por:
Glomeruloesclerosis, infiltración intersticial de leucocitos, atrofia
tubular y fibrosis tubulointersticial.
Ribes E. Fisiopatología de la insuficiencia renal
crónica. Anales de Cirugía Cardíaca y Vascular
2004;10(1):8-76.
Fisiopatología: enfermedad renal crónica
La pérdida de masa renal desencadena cambios adaptativos en las
nefronas restantes:
Vasodilatación de la arteriola aferente, aumento de la presión
intraglomerular y aumento de la fracción de filtración.
Ribes E. Fisiopatología de la insuficiencia renal
crónica. Anales de Cirugía Cardíaca y Vascular
2004;10(1):8-76.
Fisiopatología: enfermedad renal crónica
Todo ello, aunque inicialmente es un mecanismo de compensación,
va seguido de proteinuria, hipertensión e insuficiencia renal
progresiva.
En conjunto, estas acciones tienen la intención de corregir y reparar
el daño en los tejidos locales, sin embargo también dan lugar a la
activación de las células profibróticas (miofibroblastos), y se produce
formación de cicatrices locales o fibrosis.
-Segerer S, Kretzler M, Strutz F et al. Mechanisms of tissue injury and repair in renal diseases. In: Schrier R
(ed). Diseases of the Kidney and Urinary Tract. Lippincott, Philadelphia, 2007.
-Schlondorff D. Overview of factors contributing to the athophysiology of progressive renal
disease. International Society of Nephrology. 2008. http://www.kidney-international.org
Fisiopatología: enfermedad renal crónica
• Hipertensión
intracapilar
hipertrofia de células mesangiales,
expansión de la matriz, hipertrofia de podocitos
apoptosis de
podocitos y glomeruloesclerosis.
•
Pérdida de podocitos
reducción del factor de crecimiento endotelial
vascular
apoptosis de células endoteliales glomerulares.
Deformidad o incluso pérdida total de las asas capilares glomerulares.
Disminución del flujo sanguíneo postglomerular.
Isquemia e hipoxia tubular.
-Hostetter T. Hyperfiltration and glomerulosclerosis
seminars. Nephrology 2003; 23: 194–199.
-Baylis C, Brenner B. The physiological determinants
of ultrafiltration. Rev Physiol Biochem Pharmocol
1978; 80: 1–46.
Meguid A, Bello K. Chronic kidney
disease: the global challenge. Lancet
2005; 365: 331–40.
Fisiopatología: enfermedad renal crónica
La hipoxia y/o la isquemia secundaria a la pérdida de los capilares
también contribuye a la generación de especies reactivas de oxígeno
y a la liberación de DAMP, que pueden activar los receptores tipo Toll
(TLR), aumentando así aún más el proceso inflamatorio y el tejido de
remodelación.
Los TLR se expresan en células epiteliales tubulares renales,
podocitos, células mesangiales y células endoteliales.
-Schlondorff D. Overview of factors contributing to the athophysiology
of progressive renal disease. International Society of Nephrology.
2008. http://www.kidney-international.org
-Anders HJ, Schlondorff D. Toll-like receptors: emerging concepts in
kidney disease. Curr Opin Nephrol Hypertens 2007; 16: 177–183.
Fisiopatología: enfermedad renal crónica
•
Efectos de los DAMP sobre
receptores
TLR
sobre
células
renales
e
inflamatorias, contribuyendo
a la activación celular,
inflamación y fibrosis.
Anders HJ, Banas B, Schlondorff D.
Signaling danger: toll-like receptors and
their potential roles in kidney disease. J
Am Soc Nephrol 2004; 15: 854–867.
Fisiopatología: enfermedad renal crónica
Se sabe que los ligandos endógenos implicados están incrementados
en la fibrosis renal progresiva, por lo que podrían activar a los TLR y
liberar mediadores de inflamación y fibrosis, lo que perpetúa la
progresión.
DAMP pueden ser secretadas activamente o liberadas pasivamente
por células dañadas o matriz que está siendo remodelada.
Schlondorff D. Overview of factors contributing to the
athophysiology of progressive renal disease. International Society
of Nephrology. 2008. http://www.kidney-international.org
Fisiopatología: enfermedad renal crónica
•
•
TLR2 y 4: proteínas de choque
térmico, ácido úrico, hialuronidasas.
TLR 4: fibronectina, sulfato de
heparina.
Schlondorff D. Overview of factors contributing to
the athophysiology of progressive renal disease.
International Society of Nephrology. 2008.
http://www.kidney-international.org
Fisiopatología: enfermedad renal crónica
El reclutamiento y la activación de leucocitos tubulointersticiales
dependerá de procesos mediados por quimiocinas (CCL2/MCP-1 y
CXCL1/MIP-2).
Fibroblastos renales activados pueden secretar quimiocinas que a su
vez pueden atraer más macrófagos.
Schlondorff D. Overview of factors contributing to the
athophysiology of progressive renal disease. International
Society of Nephrology. 2008. http://www.kidney-international.org
Fisiopatología: enfermedad renal crónica
Fibroblastos renales producen componentes de matriz intersticial
como colágeno por estimulación de los macrófagos activados,
lo que indica que las quimiocinas contribuyen al depósito de
colágeno intersticial y la fibrosis.
Schlondorff D. Overview of factors contributing to the
athophysiology of progressive renal disease. International
Society of Nephrology. 2008. http://www.kidney-international.org
Meguid A, Bello K. Chronic kidney
disease: the global challenge. Lancet
2005; 365: 331–40.
Clínica/complicaciones: enfermedad renal
crónica
La Enfermedad renal crónica cursa con manifestaciones clínicas muy
variadas, afectando a la mayor parte de órganos y sistemas, lo cual es
un reflejo de la complejidad de las funciones que el riñón desempeña
en condiciones fisiológicas.
-Traynor J, Mactier R, Geddes C et al. How to
measure renal function in clinical practice. BMJ
2006;333;733-737.
-Ribes E. Fisiopatología de la insuficiencia renal
crónica. Anales de Cirugía Cardíaca y Vascular
2004;10(1):8-76.
Clínica: enfermedad renal crónica
Ribes E. Fisiopatología de la
insuficiencia
renal
crónica.
Anales de Cirugía Cardíaca y
Vascular 2004;10(1):8-76.
Clínica/complicaciones: enfermedad renal
crónica
Anemia,
Asociada en un 50%, usualmente anemia normocrómica normocítica.
¾ partes de los pacientes que inician diálisis.
Disminución de la síntesis de eritropoyetina es la causa más importante y
específica.
Complicaciones: angina de pecho, hipertrofia ventricular izquierda y
empeoramiento de la insuficiencia cardiaca.
Tratamiento: Eritropoyetina humana recombinante.
Food and Drug Administration (FDA): Hb entre 11 y 12 g/dl.
-Besarab A, Levin A. Defining a renal anemia management
period.AmJ Kidney Dis 2000;36:
S13–23.
-McClellan W, Aronoff SL, Bolton WK, et al. The prevalence of
anemia in patients with chronic kidney disease. Curr Med Res Opin
2004;20:1501–10.
Clínica/complicaciones: enfermedad renal
crónica
Alteraciones en metabolismo óseo y mineral,
Osteodistrofia renal: cambios histológicos que se producen en la
arquitectura ósea.
Disminución de síntesis de 1,25-dihidroxivitamina D
hiperfosfatemia e
hipocalcemia
aumento secreción de hormona paratiroidea
(hiperparatiroidismo secundario)
aumento de la resorción ósea.
La hiperfosfatemia es uno de los factores de riesgo más importantes
asociados con la enfermedad cardiovascular en los pacientes con
Enfermedad renal crónica.
-Thomas R, Kanso A, Sedor J. Chronic Kidney Disease and Its Complications. Prim Care
Clin Office Pract 35 (2008) 329–344.
-Lee GH, Benner D, Regidor DL, et al. Impact of kidney bone disease and its
management on survival of patients on dialysis. J Ren Nutr 2007;17:38–44.
Clínica/complicaciones: enfermedad renal
crónica
Tratamiento: restricción de ingesta de fósforo en la dieta, terapia
quelante de fosfato, administración de vitamina D y análogos para la
reducción de los niveles séricos de PTH.
K/DOQI: fósforo 2.7-4.6 mg dl en pacientes con etapa 3 y 4.
3.5 y 5.5 mg/dl en personas con etapa 5.
Thomas R, Kanso A, Sedor J. Chronic Kidney Disease and Its
Complications. Prim Care Clin Office Pract 35 (2008) 329–344.
Clínica/complicaciones: enfermedad renal
crónica
Hipertensión,
50% - 75% de los pacientes con Enfermedad renal crónica.
Mecanismos de producción: sobrecarga de volumen crónico, estimulación
crónica del sistema renina-angiotensina-aldosterona y sistema nervioso
simpático, disfunción endotelial; debido al estrés oxidativo, inflamación y
calcificación vascular.
Tratamiento: IECA, ARA.
K/DOQI: TA <130/85mmHg.
Foley RN, Parfrey PS, Sarnak MJ.
Clinical epidemiology of cardiovascular
disease in chronic renal disease. Am J
Kidney Dis 1998;32:S112–9.
Clínica/complicaciones: enfermedad renal
crónica
Dislipidemia,
Común entre los pacientes con Enfermedad renal crónica, donde es
inversamente proporcional a los niveles de albúmina sérica.
Por: reducción en la actividad de la lipoproteína lipasa y lipasa hepática
de triglicéridos.
Tratamiento: cambios en el estilo de vida, estatinas.
-Arnadottir M, NilssonEhle P. Has parathyroid hormone any
influence on lipid metabolism in chronic renal failure? Nephrol
Dial Transplant 1995;10:2381–2.
-Thomas R, Kanso A, Sedor J. Chronic Kidney Disease and Its
Complications. Prim Care Clin Office Pract 35 (2008) 329–344.
Thomas R, Kanso A, Sedor J.
Chronic Kidney Disease and Its
Complications. Prim Care Clin
Office Pract 35 (2008) 329–344.
Clínica/complicaciones: enfermedad renal
crónica
Alteraciones nutricionales,
Se altera el metabolismo de proteínas, agua, sal, potasio y fósforo.
Complicaciones: hipoalbuminemia, hipocolesterolemia, poca respuesta
a la Eritropoyetina, progresiva debilidad muscular, aumento de la
mortalidad.
La albúmina sérica es el marcador nutricional más ampliamente
estudiado.
K/DOQI : albúmina de 4 g/dl.
consumo de energía 30 kcal/kg/d en etapa 4-5.
Thomas R, Kanso A, Sedor J.
Chronic Kidney Disease and Its
Complications. Prim Care Clin
Office Pract 35 (2008) 329–344.
Clínica/complicaciones: enfermedad renal
crónica
Uremia,
Signos y síntomas que se presentan en la Insuficiencia renal avanzada.
Enfermedad que acompaña a la Insuficiencia renal que no puede
explicarse por alteraciones en el volumen extracelular, las
concentraciones de iones inorgánicos, o la falta de conocidos productos
de síntesis renal.
Acumulación de los residuos orgánicos que normalmente son eliminado
por los riñones.
Tratamiento: diálisis.
Meyer T, Hostetter T. Uremia. N
Engl J Med 2007;357:1316-25.
Clínica/complicaciones: enfermedad renal
crónica
Meyer T, Hostetter T. Uremia. N
Engl J Med 2007;357:1316-25.
Diagnóstico: enfermedad renal crónica
En la mayoría de los pacientes, 2 sencillas pruebas:
Prueba de orina para la detección de la proteinuria.
Análisis de sangre para estimar la tasa de filtración glomerular.
En personas con alto riesgo:
a) Análisis de orina,
Tiras reactivas, microscopía y la determinación de microalbuminuria.
b) Estudios de imagen,
USG renal : ofrece exacta determinación del tamaño de los riñones,
la evaluación de grosor cortical y ecogenicidad.
-Vassalotti J, Stevens L, Levey A. Testing for Chronic Kidney Disease: A
Position Statement From the National Kidney Foundation. Am J Kidney Dis.
2007, 50:169-180.
-Lederer E, Ouseph R. Chronic Kidney Disease. American Journal of Kidney
Diseases, Vol 49, No 1 (January), 2007: pp 162-171.
Diagnóstico: enfermedad renal crónica
Un
aumento persistente en la excreción
generalmente un marcador de daño renal.
de
proteínas
es
Las proteínas específicas excretadas dependerán del tipo de
enfermedad renal:
Albúmina:
marcador sensible y específico para daño renal por la
hipertensión, la diabetes y las enfermedades glomerulares.
Proteínas diferentes a la albumina en ausencia de albúmina:
enfermedades tubulointersticiales.
Vassalotti J, Stevens L, Levey A. Testing for Chronic Kidney Disease: A
Position Statement From the National Kidney Foundation. Am J Kidney
Dis. 2007, 50:169-180.
Diagnóstico: enfermedad renal crónica
Niveles de albúmina en la orina
Excreción de Concentración Relación
albumina
de
albúmina albumina/
(24h) mg/día mg/dl
creatinina
mg/mmol mg/g
Definición
<30
<20
<3
<30
Normal
30-300
20-200
3-30
30-300
Microalbuminuria
>300
>200
>30
>300
Macroalbuminuria
El incremento en la excreción urinaria de albúmina es la manifestación
más temprana en la enfermedad renal crónica.
Levey A, Eckardt K, Tsukamoto Y et al. Definition and classification of chronic kidney disease: A position
statement from Kidney Disease: Improving Global Outcomes (KDIGO). Kidney International. 2005; 67:
2089-2100.
Diagnóstico: enfermedad renal crónica
CKD:
enfermedad renal crónica, CVD: enfermedades cardiovasculares, ACE: enzima
convertidora de angiotensina, ARB: bloqueadores de los receptores de angiotensina.
National Kidney Foundation: K/DOQI Clinical Practice Guidelines
on Hypertension and Antihypertensive Agents in Chronic Kidney
Disease. Kidney Disease Outcome Quality Initiative.Am J Kidney
Dis 43:S1-S290, 2004.
Diagnóstico: enfermedad renal crónica
• Algoritmo para la evaluación de
la proteinuria.
Molitch ME, DeFronzo RA, Franz MJ, et al:
Nephropathy in diabetes. Diabetes Care
27:S79-S83, 2004.
Diagnóstico: enfermedad renal crónica
• En la práctica clínica, la Tasa de filtración glomerular (TFG) es
estimada por el aclaramiento de creatinina (Ccr):
• Directamente proporcional a la generación de creatinina muscular.
•Inversamente proporcional a la concentración de la creatinina
sérica.
Vassalotti J, Stevens L, Levey A. Testing for Chronic Kidney Disease: A Position Statement
From the National Kidney Foundation. Am J Kidney Dis. 2007, 50:169-180.
Diagnóstico: enfermedad renal crónica
Métodos para la estimación de la TFG
•
Ccr calculado por la siguiente ecuación:
Ucr: creatinina en orina, Scr: creatinina sérica.
Teniendo en cuenta que:
Ccr de 25 mg / kg para los jóvenes y personas sanas.
Ccr de 15 a 20 mg / kg para las personas sanas de mediana edad.
Ccr de 10 mg / kg para las personas mayores y enfermos crónicos.
Lederer E, Ouseph R. .Chronic Kidney Disease. American
Journal of Kidney Diseases, Vol 49, No 1 (January), 2007: pp
162-171.
Diagnóstico: enfermedad renal crónica
Ecuación de Cockcroft-Gault:
Pcr: creatinina plasmática.
Modificación de la ecuación de Cockcroft-Gault para tener en cuenta el
área de superficie corporal:
Lederer E, Ouseph R. .Chronic Kidney Disease.
American Journal of Kidney Diseases, Vol 49, No 1
(January), 2007: pp 162-171.
Diagnóstico: enfermedad renal crónica
Modification of Diet in Renal Disease (MDRD):
Pcr: creatinina en suero, SUN: nitrógeno ureico, Alb: albumina.
ó,
Scr: creatinina en suero.
Lederer E, Ouseph R. .Chronic Kidney Disease.
American Journal of Kidney Diseases, Vol 49, No 1
(January), 2007: pp 162-171.
Diagnóstico: enfermedad renal crónica
Stevens L, Coresh J, Greene T et al.
Assessing
Kidney
Function—
Measured and Estimated Glomerular
Filtration Rate N Engl J Med.
2006;354:2473-83.
Diagnóstico: enfermedad renal crónica
Cistatina C sérica:
Proteína de bajo peso molecular (13kDa) no glucosilada.
Producida por todas las células nucleadas.
Marcador sérico de la Insuficiencia renal y puede mejorar la
detección precoz de la Enfermedad renal crónica.
Parece ser más sensible para la detección temprana de la
Enfermedad renal crónica que la creatinina sérica.
Lederer E, Ouseph R. .Chronic Kidney Disease.
American Journal of Kidney Diseases, Vol 49, No 1
(January), 2007: pp 162-171.
Diagnóstico: enfermedad renal crónica
Aclaramiento de urea:
Urea del suero es un indicador menos fiable debido a que es más
vulnerable a cambios por razones ajenas a la tasa de filtración
glomerular.
40-50% de urea filtrada puede ser reabsorbida por los túbulos,
aunque la proporción se reduce en la Enfermedad renal crónica.
-Lederer E, Ouseph R. .Chronic Kidney Disease. American Journal of Kidney Diseases, Vol 49, No 1
(January), 2007: pp 162-171.
-Lamb EJ, Tomson CR, Roderick PJ, Clinical Sciences Reviews Committee of the Association for
Clinical Biochemistry. Estimating kidney function in adults using formulae. Ann Clin Biochem
2005;42:321-45.
Diagnóstico: enfermedad renal crónica
Interpretación de las pruebas
Proteinuria persistente o la reducción de la TFG <60 ml/min/1.73 m2
se define como Enfermedad renal crónica.
Vassalotti J, Stevens L, Levey A. Testing for Chronic Kidney Disease: A
Position Statement From the National Kidney Foundation. Am J Kidney
Dis. 2007, 50:169-180.
Diagnóstico: enfermedad renal crónica
National Kidney Foundation: K/DOQI Clinical Practice Guidelines
on Hypertension and Antihypertensive Agents in Chronic Kidney
Disease. Kidney Disease Outcome Quality Initiative.Am J Kidney
Dis 43:S1-S290, 2004.
Tratamiento: enfermedad renal crónica
National Kidney Foundation: K/DOQI clinical practice
guidelines for chronic kidney disease: Evaluation,
classification, and stratification. Kidney Disease
Outcome Quality Initiative.Am J Kidney Dis 39:S1266, 2002.
Tratamiento: enfermedad renal crónica
Objetivos:
(1) Identificación temprana y manejo de la Enfermedad renal crónica y sus
complicaciones.
(2) Frenar la progresión.
(3) Manejo de las condiciones de comorbilidad.
(4) Facilitar la transición a la terapia de reemplazo.
Rastogi A, Linden A, Nissenson A.
Disease Management in Chronic
Kidney Disease. Advances in
Chronic Kidney Disease, Vol 15 (1).
2008: pp 19-28
Tratamiento: enfermedad renal crónica
Meguid A, Bello K. Chronic kidney
disease: the global challenge. Lancet
2005; 365: 331–40.
Tratamiento: enfermedad renal crónica
Meguid A, Bello K. Chronic kidney
disease: the global challenge. Lancet
2005; 365: 331–40.
Tratamiento: enfermedad renal crónica
Riesgo de infecciones,
Por: disminución del funcionamiento de las células B, células T y
macrófagos, debido a las toxinas urémicas; disminución de la barrera
mucocutánea, ulceraciones gastrointestinales, disfunción del moco de
las vías respiratorias.
Tratamiento: Mejorar el estado nutricional, vacunas contra hepatitis B,
neumococo, influenza.
Incluso contra hepatitis A, tétanos, varicela, Haemophilus influenzae.
Lederer E, Ouseph R. Chronic
Kidney
Disease.
American
Journal of Kidney Diseases, Vol
49, No 1 (January), 2007: pp
162-171
Tratamiento: enfermedad renal crónica
Criterios aceptados para iniciar la diálisis:
Síntomas urémicos
Hipercalemia que no mejora con medidas conservadoras
Persistencia de la expansión volumétrica extracelular a pesar del uso de
diuréticos
Acidosis rebelde a las medidas médicas
Diátesis hemorrágica
Depuración de creatinina o filtración glomerular <10 ml/min por 1.73 m2
Singh A, Brenner B. Diálisis en el tratamiento de la
insuficincia renal. En: Harriso, Principios de Medicina
Interna. Editores Kasper D, Fauci A, Longo D et al.
México: McGraw-Hill Interamericana. 2005,1835-39.
Tratamiento: enfermedad renal crónica
Hemodiálisis: desplazamiento de los productos de desecho metabólicos,
mediante gradiente de concentración desde la circulación hasta el
dializado. Moléculas pequeñas como la urea (60 Da) es eliminada en
gran cantidad y de mayor tamaño como la creatinina (113 Da) lo es con
menor eficiencia.
Diálisis peritoneal: introducción de 1.5-3L de solución glucosada en la
cavidad peritoneal, se deja 2-4 horas; los materiales tóxicos son
eliminados por convección y difusión contra un gradiente de
concentración.
Singh A, Brenner B. Diálisis en el tratamiento de la
insuficincia renal. En: Harriso, Principios de Medicina
Interna. Editores Kasper D, Fauci A, Longo D et al.
México: McGraw-Hill Interamericana. 2005,1835-39.